
企业地址:山东省济南市港兴一路300号
联系电话:0531-58520088
企业邮箱:
成立时间:1992 年
企业规模:1000+
注册资金:40001万
浏览次数:2970
 获赞1
获赞1
企业地址:山东省济南市港兴一路300号
联系电话:0531-58520088
企业邮箱:
成立时间:1992 年
企业规模:1000+
注册资金:40001万
浏览次数:2970
助力医保数字化转型 推进“三医联动”改革
公共服务
方案介绍
公共服务整体解决方案以便捷可及大服务、协同发展大格局、统一支撑大平台为目标,整合医保内部和外部、不同层级的渠道资源、应用资源、服务资源和数据资源,升级服务体验,改革技术体系,实现互联网模式下医保、医疗、医药的服务融合,为社会公众、企事业单位、医药机构、药耗企业等各类服务对象提供便捷可及、优质均等的医保服务。
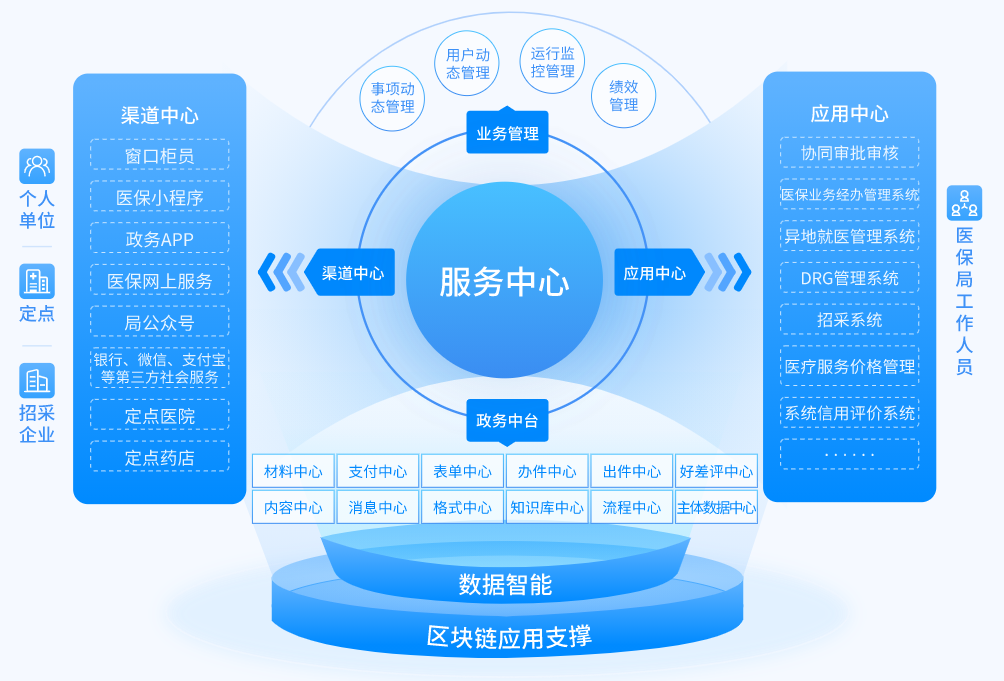
产品清单
综合柜员系统
综合柜员系统适用于各级经办大厅、基层服务机构、社会代办机构等,以个人、单位、社区、学校、医院等服务对象为中心,提供业务受理、办理、反馈、咨询、收费等业务服务,通过流程驱动的方式实现业务前台受理的流程化和规范化处理,形成前台受理反馈、后台分类审核审批的业务模式,实现医保业务“一窗受理”。
自助终端服务系统
自助终端服务系统适合各种自助服务终端(自助终端系统windows大型终端、安卓版智能业务终端、手持自助终端系统)的客户端软件、中心端应用系统。具备身份证、医保电子凭证、社保卡、银行卡、指纹识别、人脸识别、打印等能力,能够提供查询、咨询、缴费等医保服务。
网上服务系统
网上服务系统面向参保单位、参保人员、未参保人员、医药机构等服务对象,提供医保相关业务办理、咨询、查询、预约、缴费、电子票据查询、业务材料电子化提交、投诉举报、业务推荐等服务。
掌上服务系统
掌上服务系统面向参保单位、参保人员、未参保人员、医药机构等服务对象,提供医保相关业务办理、咨询、查询、预约、缴费、电子票据查询、业务材料电子化提交、投诉举报、业务推荐等服务。
定点医药机构管理服务系统
在国家医保局和省医保局医疗保障信息平台总体规划下,以定点医疗机构、定点零售药店为中心,建设机构医保监管服务系统,分为医保局端和医药机构端。医保局端主要为医保局用户提供监管类、考核类、管理类、工具类、查询类服务,涉及监管服务对象有参保人、医药机构、机具、基金、服务协议等。医药机构端为定点医药机构提供本机构监管类、机构与医保业务协同类、经办服务类、数据共享交换类、参保人身份认证类服务。实现对定点医药机构全方位、全流程、全环节、全链条的医保监管,实现医保系统与医药机构系统无缝对接、医保医疗数据全面双向共享、医保服务统一输出、业务协同联动。
统一办件系统
对医保全部办件信息进行统一管理,覆盖各个服务渠道受理的办件服务,提供从事项申报、收件、受理、补齐补正、办理、挂起到办结整个过程的办件状态管理,是实现各服务渠道统一受理、同源反馈、同步查询的基础。
事项管理系统
提供交互式事项管理功能,支持标准化内容导入、修改、更新、发布、撤销、查询、配置、统计分析等,是各机构在平台上提供服务的入口和环境,以及各渠道获取服务的来源。
用户管理系统
调用主体数据中心统一管理服务接口,面向个人用户、参保单位用户、定点医药机构用户、医保工作人员提供用户信息管理和身份认证能力。
监控考核系统
提供桌面、移动、大屏幕监控形式,监控的内容包括主体的行为活动、客体的定义访问情况,预警已知及潜在风险,对办件情况、绩效情况进行评估。
渠道中心
统一管理各种线上、线下、内部、外部、社会第三方的服务渠道应用,主要功能包括:渠道应用注册、渠道应用注销、渠道应用认证、渠道信息管理、渠道权限设置、渠道访问控制、渠道内容管理、渠道权限配置、渠道信息查询。
服务中心
统一管理各接入应用及平台应用的开放接口,提供服务治理能力,主要功能包括:服务注册、服务注销、服务还原、服务发布、服务启动、服务停止、订阅服务、服务路由、协议转换、接口适配、流量控制、服务熔断、服务调用策略管理、服务搜索、服务监控、日志管理。
应用中心
统一管理省级、市级、本地的后端应用系统,这些应用系统提供服务接口,主要功能包括:应用注册、应用查询、应用变更、应用注销。
消息中心
统一管理推送到各渠道的消息和消息回复,功能包括:消息模板、消息主题、消息队列、消息推送、消息订阅、消息路由、短信发送、批量推送、消息提醒、消息回复、消息统计。
表单中心
统一管理与事项对应的受理表单,并支撑表单渲染和数据融合,包括表单定义、表单渲染、数据融合三大部分。
“好差评”中心
统一管理来自于服务对象的评价、投诉信息,中心提供针对服务事项、每次服务过程的评价服务。
支付中心
支付中心集成医保以及多种金融渠道支付能力,提供统一的支付网关供应用调用,完成医保、医疗场景下的支付业务。
内容中心
统一管理发布到各渠道的内容,包括通知公告、文章、评论、问答、知识库、办事指南、攻略分享、资源等内容。
知识库中心
提供知识库的管理维护及查询检索功能,主要知识包括服务事项、政策解读、医保词汇、常见问题等相关知识的管理。
主体数据中心
统一管理各类主体的个性化信息。基于联盟区块链·数字保险箱,实现主体信息的可信归集和共享共用,对外提供出件、用件、归档、数字化、管理等服务。
产品特点
多渠道
政务服务渠道
医保自建渠道
社会第三方服务渠道
全覆盖
全服务对象
全生命周期
全业务场景
优流程
“四最” “六统一”
流程再造
聚资源
医保业务、医疗服务、医药服务资源整合
基金监管
方案介绍
山大地纬基金监管整体解决方案将监管嵌入到医保管理、服务和业务全过程,强调监管的广度深度,实现医保监管全覆盖。将创新监管与常态监管方式相结合,使用大数据、人工智能、生物特征识别、视频监控、区块链等新一代信息技术,采用基于规则库的实时监控、基于大数据的动态监控、基于人脸识别的互联网+视频监控、与信用体系融合的智能监管、基于区块链的执法监管、投诉举报等方式,多思路创新监管措施,实行全要素、全流程、线上线下一体化监管,提升监管精准化、智能化水平。
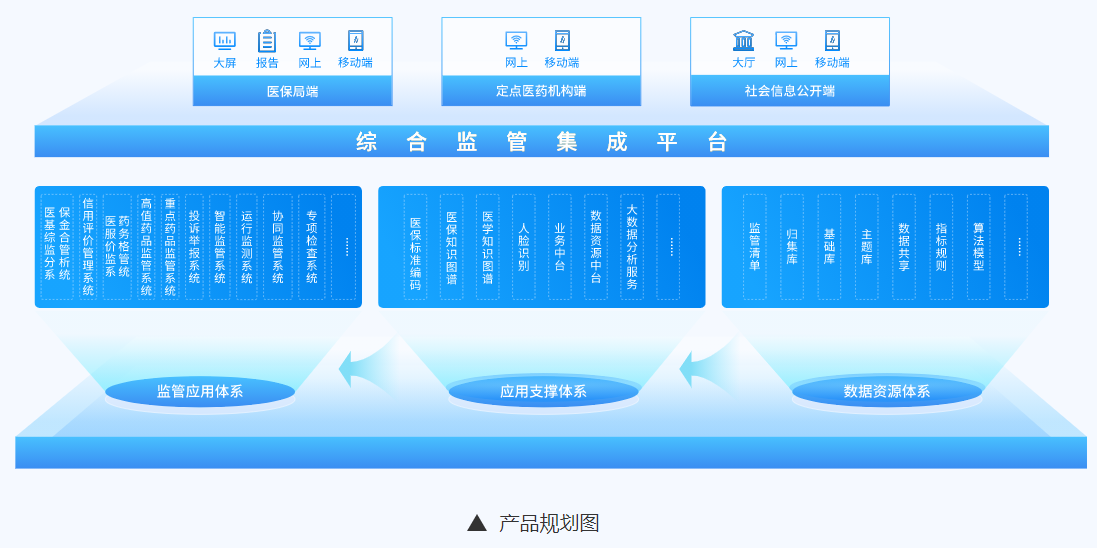
产品清单
医保基金综合监管分析系统
提升基金综合监管分析系统能力,汇总各监管应用系统的监管结果,为局端提供更全面、更细致的基金综合监管分析报告,包括医保基金运行监管情况报告、智能审核结果分析报告、药品和耗材价格分析报告等内容,对系统建设进度及应用效果进行调度、分析和评估。
信用评级管理系统
针对医疗保障信用监管的对象,即定点医药机构、医保医(药、护)师、参保人员制定信用评价指标,构建信用评价模型,利用大数据技术分析各类监管对象的医保服务行为,评价各类监管对象信用等级,并形成黑名单和白名单,与医保业务系统进行联动,实现信用等级推送、违规行为处理等。逐渐形成守信激励机制、失信惩戒机制、信用修复机制等,规范监管对象医保服务行为,引导监管对象纠正失信行为。
医药服务价格监管系统
对药品、耗材等的基本信息、价格信息、销量信息等实现全量采集、实时监测、多维度分析、风险预警,进一步加强对定点医药机构的价格监管,为价格调整、是否纳入招采范围、是否纳入医保目录等决策制定提供科学测算依据,并向广大市民推出医保药品、耗材价格查询服务。
智能监管系统
智能审核监控系统根据欺诈骗保行为特点变化,持续优化医保监控规则、监控指标和监控知识库,对虚构医疗服务、虚记多记费用、挂床住院、盗刷医保个人账户以及串换药品、耗材和诊疗项目等违规行为进行事前、事中、事后动态监控,引导医疗机构和医务人员合理施治,切实确保人民群众“救命钱”用在刀刃上。
运行监测系统
对各级医保部门及部门工作人员、各类服务渠道、各类服务对象、各定点机构所进行的业务行为进行实时监控,可有效评估医保办件情况,及时预警已知及潜在超期业务、差评业务等,发现并优化堵点、痛点、难点业务环节,可基于客观数字辅助绩效考核。提供桌面端、移动端、监控大屏端等多种监控形式。
产品特点
全程管
事前提醒、事中干预、事后监管,预警、审核、稽核、反馈全流程、一体化
实时管
实时、动态感知潜在风险,监管前移,及时干预
智能管
知识库、AI分析算法相辅相成,让监管更智能、更精准
经办管理
方案介绍
经办管理整体解决方案创新智能自动化流水线工作机制,有效支撑医保局工作人员进行医保业务经办、审核,覆盖基本医疗保险、长期护理保险、医疗救助等业务,涵盖城镇职工、城乡居民、灵活就业人员、单位、医药机构等业务对象,包括参保缴费、待遇管理、协议管理、异地就医管理、基金管理等业务,具备业务流程驱动、前台综合受理、后台分类审批、业务档案一体化、业务财务一体化、业务办理智能化、风险控制实时化等能力。

处方流转管理系统
按照“互联网+医疗健康”发展要求以及“取消药品加成”、“降低医疗机构药占比”等深化医改要求,以现有的医保系统、数据、网络为基础,以医保电子处方为核心、以医保电子凭证为媒介,整合挂号、问诊、结算、配送、支付等服务资源,构建处方流转平台,全面连接医疗机构、互联网医院、零售药店、物流配送、金融支付以及医保部门等健康机构部门,提供处方开具、处方获取、处方审核、处方共享、处方使用和健康管理能能力,在省市两级全面部署,支撑构建“就医+购药+结算+健康”为一体的服务生态,推动医保、医疗、医药“三医联动”。
内部控制系统
系统依据风险控制的方法,对事前、事中、事后的业务经办过程建立风险控制指标和监督体系,在医保业务办理全过程中进行风险提醒,最大限度消除和压缩各岗位、各角色人员发生业务腐败问题的空间和可能性,同时对风控监督过程中发现的问题,以内控管理立案的方式进行任务管理。
内部统一门户系统
为医疗保障信息平台各子系统提供统一登录入口,通过单点登录关联相关业务子系统,提供统一内部工作台、消息、邮件等服务。
绩效考核系统
系统通过设置监察指标、绩效考核指标,基于办件过程产生的数据,实时展现办件过程,客观评估医保经办服务质量、效能,通过合理的信息布局对象医保业务运行情况进行可视化展示。支持不同权限范围的监督控制,支持事中全方位监督控制,支撑事后绩效评估。
产品特点
标准规范
系统使用国家医保局有关业务、数据、技术等标准规范,固化本地政策、流程,业务经办更加规范
高效透明
智能自动化流水线支撑岗位、环节间高效协作,业务办理过程全记录,可实时监控,有效追溯
看办学管
待办工作一目了然,待办业务即点即办,智能助理、政策查询、常见问题、场景模拟等辅助办理,办件情况分析、超期违规告警等精准管理
云平台部署
采用微服务架构,系统敏捷开放,系统可全面上云,适配多种云平台,适应医保事业发展带来的业务规模大、实时性高、数据量多等需求
灵活兼容
可兼容不同地区政策差异和本地化业务管理需求,业务功能、政策、流程等可配置、可组装
数据应用
方案介绍
数据应用整体解决方案提供数据采集、存储、建模、分析、智能应用等全流程数据处理能力,汇聚政务、医药机构、金融机构、社会公众等众多相关方的结构化、半结构化和非结构化数据,通过云计算、大数据和人工智能等技术进行数据融合治理,形成数据智能,驱动智慧应用,支撑医保政务服务、医保治理等领域的应用创新。
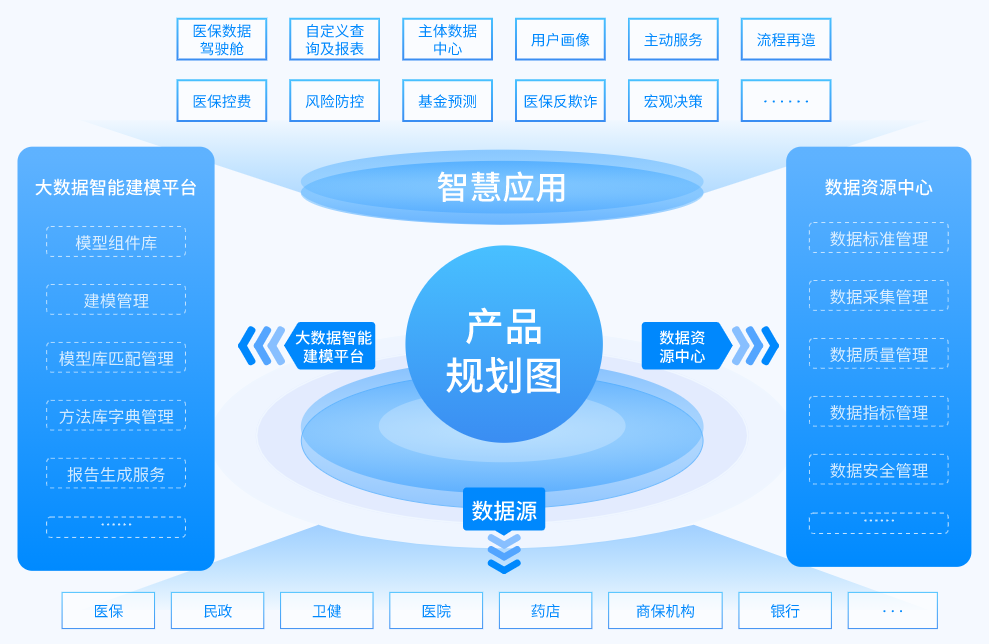
产品清单
医保数据驾驶舱
以业务、主体等维度的指标全景展示医保数据,涵盖参保人、参保单位、机构、医院、疾病、医疗项目、基金、险种、目录、药品等维度,改变以往业务数据对管理人员的黑盒状态,使管理者全面掌握区域内医保运行情况。
自定义查询及报表
通过分析医保领域的业务指标,定期计算数据立方体,通过用户自主选择的查询条件及结果,支持拖拽方式选择查询条件,自动生成报表查询语句,实现大数据量情况下的亚秒级查询,提高报表查询效率。
主体数据中心
以“人”为中心,实现“人”提供的一切业务服务、健康服务和医疗行为都可记录、可追溯,包括基本信息、业务领域信息、票据信息、证照信息、办件信息、就医信息等,支持基于大纬链·数字保险箱,实现主体信息的可信。
用户画像
基于数据驾驶舱及主体数据中心,为医保各类主体和客体进行画像,从整体、动态和个性化的角度,全面掌握主客体的行为规律,充分反映机体信息的整体性、客观性和时序性特点,并反馈到业务应用。
产品特点
大规模动态拓扑网络下的实时计算能力
超大规模下全量多源的数据汇聚能力
基于机器学习深度挖掘数据价值的智慧应用能力
全生命周期数据安全保障能力
数据开放创新能力
Q友评论Q友评论仅代表用户个人观点,不代表Q医疗立场